Рекомендации Европейского общества кардиологов по лечению фибрилляции предсердий 2016: что нового в области профилактики тромбоэмболических осложнений?
Диагностика фибрилляции предсердий
У 20-30% пациентов, перенесших ишемический инсульт, диагностируется фибрилляция предсердий (ФП) (до, после или во время инсульта). В том числе, большое внимание следует уделять бессимптомным (в том числе, купирующимся самостоятельно) эпизодам ФП.
- Внеплановый скрининг с целью выявления ФП показан пациентам старше 65 лет (путем контроля пульса или регистрации ЭКГ покоя) (класс доказанности I B).
- Систематический скрининг с контролем ЭКГ для выявления ФП показан всем пациентам старше 75 лет, либо лицам с высоким риском инсульта (класс IIa В).
- Перенесшим инсульт или ТИА пациентам для выявления ФП показана регистрация ЭКГ покоя с последующим мониторированием ЭКГ, как минимум, в течение 72 часов (класс I B).
- Пациентам, перенесшим инсульт, показано дополнительное длительное мониторирование ЭКГ (в том числе, с имплантацией петлевых регистраторов ЭКГ) для выявления возможной бессимптомной ФП (класс IIa В).
У пациентов с имплантированными ЭКС или дефибрилляторами наличие предсердного электрода позволяет контролировать ритм предсердий. Т.о., могут быть идентифицированы пациенты с эпизодами высокой частоты работы предсердий («atrial high rate episodes», AHRE). Наличие таких эпизодов ассоциируется со значительно большей частотой подтвержденных эпизодов ФП (в 5,56 раза) и ишемического инсульта или системной эмболии (в 2,56 раза). При этом частота инсульта у пациентов с AHRE ниже, чем у больных с подтвержденной ФП; ФП выявляется не у всех таких пациентов. Показана ли антитромботическая терапия пациентам с AHRE – вопрос, исследующийся в настоящий момент в рамках двух клинических испытаний (ARTESiA и NOAH – AFNET 6). На настоящий момент рекомендовано контролировать частоту работы предсердий у пациентов с имплантированными кардиостимуляторами или дефибрилляторами, а в случае выявления эпизодов высокой частоты работы предсердий дополнительно обследовать их с целью выявления ФП, а также оценивать риск ишемических осложнений.
- У пациентов с имплантированными ЭКС или кардиовертерами следует регулярно оценивать частоту работы предсердий. В случае выявления эпизодов высокой частоты работы предсердий необходимо дополнительное обследование (мониторирование ЭКГ) для верификации ФП и назначения соответствующего лечения (класс I В).
Рисунок 1. Ведение пациентов с эпизодами высокой частоты работы предсердий, зарегистрированными по данным имплантированных устройств.
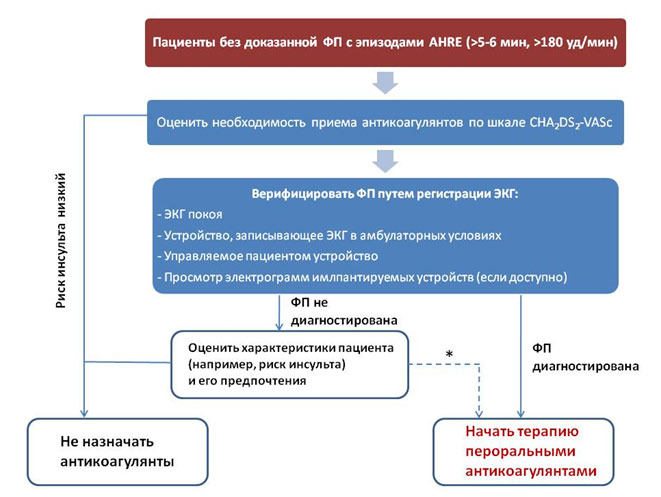
*- в некоторых редких ситуациях антикоагулянты могут быть назначены без верификации ФП. Такой подход требует подробного обсуждения с пациентом и тщательной оценки соотношения риск/польза
Оценка риска кровотечений
В данной редакции рекомендаций не отдается предпочтений какой-либо конкретной шкале для стратификации риска геморрагических осложнений. Указано, что разработан ряд таких шкал (преимущественно, на пациентах, принимавших антагонисты витамина К (АВК)): HAS-BLED, ORBIT, HEMORR2HAGES, ATRIA, ABC. Их использование должно помочь выявить и, по возможности, скорректировать модифицируемые факторы риска кровотечений (таблица 1).
- У пациентов с ФП, принимающих пероральные антикоагулянты, для выявления потенциально модифицируемых факторов риска кровотечений следует использовать специальные шкалы стратификации риска (класс IIa В).
Таблица 1. Модифицируемые и немодифицируемые факторы риска геморрагических осложнений у пациентов, получающих антикоагулянты (на основе шкал для стратификации риска кровотечений). /p>
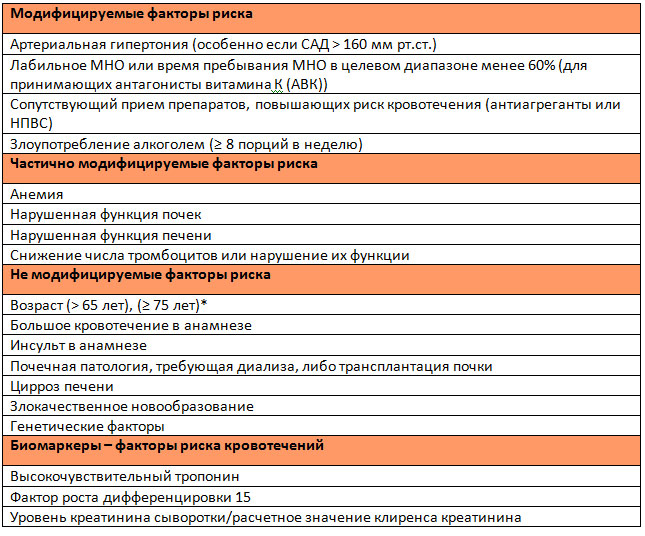
*-в разных шкалах
Выбор антитромботических препаратов
Принципиальными аспектами являются следующие тезисы:
- аспирин не следует использовать для профилактики тромбоэмболических осложнений у пациентов с ФП
- пациентам со значением индекса CHA2DS2-VASc 1 у мужчин и 2 у женщин следует рассмотреть назначение антикоагулянтов (не аспирина)
- у пациентов с неклапанной ФП препаратами первого ряда являются «новые» пероральные антикоагулянты
Рисунок 2. Профилактика риска инсульта у пациентов с ФП.
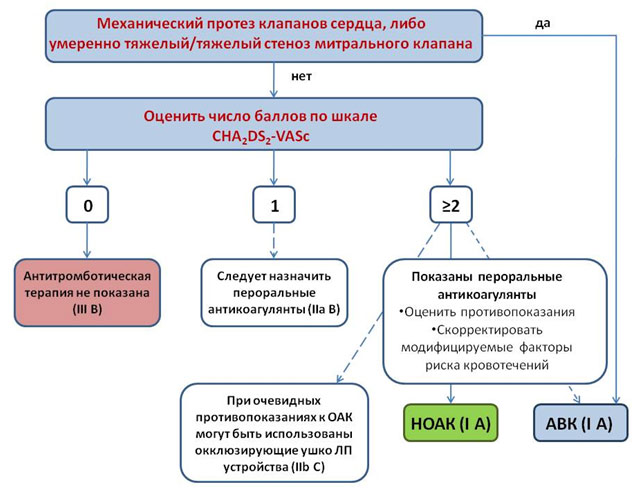
- Прием антикоагулянтов с целью профилактики тромбоэмболических осложнений показан пациентам с ФП и индексом CHA2DS2-VASc 2 и более для мужчин, 3 и более для женщин (класс I A).
- У мужчин со значение индекса CHA2DS2-VASc 1 и у женщин со значением индекса CHA2DS2-VASc 2 возможно назначение антикоагулянтов после оценки индивидуальных характеристик пациента и его предпочтений (класс IIa B).
- Когда антикоагулянтная терапия впервые назначается пациентам, которые могут принимать НОАК (апиксабан, дабигатран, ривароксабан, эдоксабан), их прием предпочтительнее, чем АВК (класс I A).
- У принимающих АВК время пребывания МНО в целевом диапазоне должно тщательно контролироваться, следует стремиться к его максимальным значениям (класс I A).
- Если пациент уже принимает АВК, перейти на прием НОАК можно в том случае, если время пребывания МНО в целевом диапазоне неудовлетворительное несмотря на хорошую приверженность к терапии, либо ориентируясь на предпочтения самого пациента (если нет противопоказаний, например, искусственных протезов клапанов сердца) (класс IIb А).
Окклюзия или изоляция ушка левого предсердия
- Хирургическая изоляция или окклюзия ушка левого предсердия может быть выполнена во время вмешательства на открытом сердце у пациента с ФП (класс IIb В).
- Хирургическая изоляция или окклюзия ушка левого предсердия может быть выполнена во время торакоскопического вмешательства по поводу ФП (класс IIb В).
В случае неполной изоляции ушка ЛП и наличия остаточного кровотока риск инсульта может увеличиться, поэтому:
- После выполнения хирургической изоляции или окклюзии ушка ЛП пациенту с ФП и высоким риском инсульта следует продолжать прием антикоагулянтов (класс I В).
- Окклюзия ушка левого предсердия с целью профилактики инсульта может быть выполнена у пациента с противопоказаниями к длительной антикоагулянтной терапии (например, в анамнезе – жизнеугрожающее кровотечение с неустранимой причиной) (класс IIb B).
Лечение инсульта
Эффективным и одобренным к применению методом лечения ишемического инсульта является введение рекомбинантного активатора тканевого плазминогена (rtPA) в течение 4,5 часов после появления симптомов. Системный тромболизис противопоказан у пациентов, принимающих пероральные антикоагулянты, однако может быть выполнен, если у принимающих АВК пациентов МНО менее 1,7, или у получающих дабигатран при АЧТВ в пределах нормальных значений и приеме последней дозы препарата более 48 часов назад. Целесообразность введения антидотов к НОАК с последующим проведением тромболизиса требует исследования в рамках клинических испытаний. У пациентов с окклюзией дистального отдела внутренней сонной артерии или средней мозговой артерии, получающих антикоагулянты, возможно проведение тромбэктомии в течение 6 часов после манифестации симптомов.
Вторичная профилактика инсульта
Начало или возобновление антикоагулянтной терапии после ишемического инсульта или ТИА
Чем больше инсульт, тем выше риск геморрагических осложнений в случае раннего назначения антикоагулянтов. Поэтому эксперты рекомендуют начинать антикоагулянты с 1 по 12 сутки в зависимости от размера инсульта; у пациентов с большими инсультами перед началом антикоагулянтной терапии следует проводить повторное томографическое исследование для исключения геморрагической трансформации (рисунок 3). Перенесенный инсульт или ТИА - наиболее весомый фактор риска повторного инсульта, поэтому такие пациенты имеют максимальную пользу от применения антикоагулянтов. Могут быть использованы как антагонисты витамина К, так и НОАК. Прием НОАК сопровождается несколько лучшими исходами, что связано, в первую очередь, с меньшим числом внутричерепных кровоизлияний. Если пациент перенес ТИА или инсульт на фоне антикоагулянтной терапии, препарат целесообразно сменить.
Рисунок 3. Начало или возобновление терапии антикоагулянтами после ишемического инсульта или ТИА.
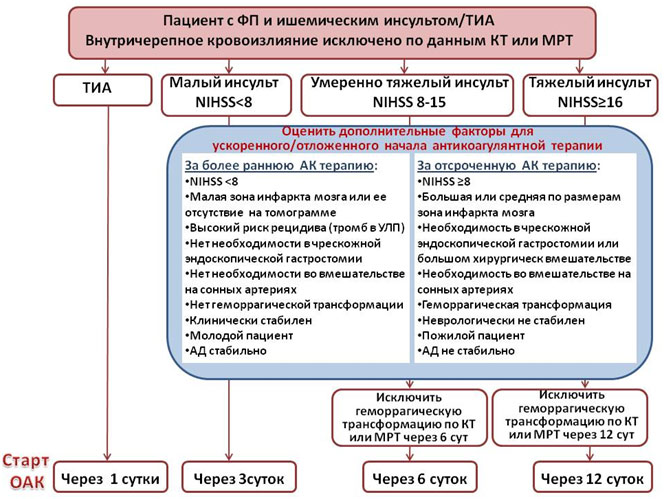
(данные рекомендации по большей части основаны на мнении экспертов, а не на результатах проспективных исследований)
Начало антикоагулянтной терапии после внутричерепного кровоизлияния
В ряде ситуаций антикоагулянты могут быть назначены через 4-8 недель после внутричерепного кровоизлияния (особенно если его причина была устранена или сопутствующие факторы риска кровотечений (табл. 1), такие, например, как неконтролируемая гипертония, были скорректированы). Антикоагулянтная терапия в этой ситуации снижает риск повторных ишемических инсультов и смертность. Если принимается решение об антикоагулянтной терапии, предпочтительнее выбирать препарат с наилучшим профилем безопасности. Решение о возобновлении антикоагулянтов должно приниматься коллегиально кардиологом/неврологом/нейрохирургом. На рисунке 4 представлен алгоритм назначения антикоагулянтов после внутричерепного кровоизлияния, основанный на мнении экспертов и данных ретроспективных исследований.
Рисунок 4. Начало или возобновление терапии антикоагулянтами после внутричерепного кровоизлияния.
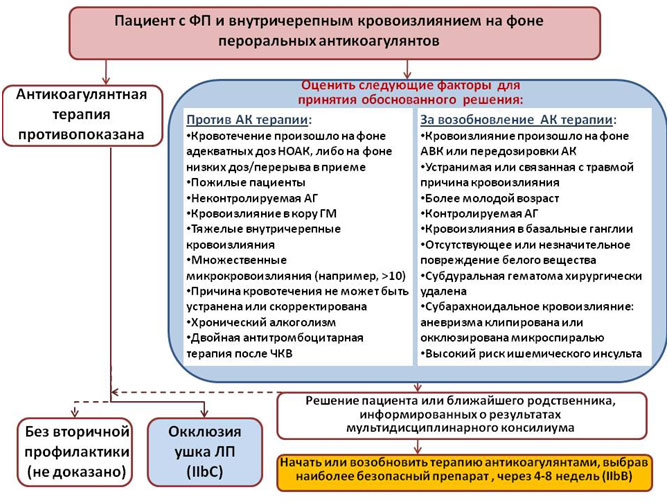
Суммарные рекомендации по вторичной профилактике инсульта у пациента с ФП:
- У пациентов с ФП сразу после ишемического инсульта терапия НМГ или НФГ не рекомендуется (класс рекомендаций III, уровень доказанности A).
- У тех пациентов, которые перенесли ТИА или инсульт на фоне антикоагулянтной терапии, следует оценить и оптимизировать приверженность к терапии (IIa C).
- У получающих антикоагулянты пациентов, перенесших умеренно тяжелый или тяжелый инсульт, следует прервать лечение антикоагулянтами на 3-12 дней в зависимости от результатов оценки риска кровотечений и повторного инсульта мультидисциплинарной командой специалистов (IIa C).
- До начала или возобновления антикоагулянтной терапии с целью вторичной профилактики инсульта следует назначить аспирин (IIa B).
- Системный тромболизис не следует проводить пациентам с МНО более 1,7, а также пациентам на дабигатране, если АЧТВ выше нормы (III C).
- НОАК являются более предпочтительными препаратами, чем АВК или аспирин, у пациентов, перенесших ранее инсульт (I B).
- После инсульта или ТИА не рекомендована комбинированная терапия пероральный антикоагулянт + антиагрегант (III B).
- После внутричерепного кровоизлияния у пациентов с ФП пероральные антикоагулянты могут быть возобновлены через 4-8 недель в случае устранения причины кровотечения или коррекции факторов риска (IIb B).
Как минимизировать число кровотечений у принимающих антикоагулянты
Основной путь – коррекция модифицируемых факторов риска (см. табл. 1). Так, например, нормализация САД снижает риск кровотечений.
Значимыми факторами риска являются также ранее перенесенные кровотечения и анемия. Самым частым источником кровотечения является желудочно-кишечный тракт. В сравнении с варфарином, дабигатран 150 мг 2 раза в день, ривароксабан 20 мг и эдоксабан 60 мг повышают риск желудочно-кишечных кровотечений. У получавших дабигатран 110 мг 2 раза в сутки и апиксабан 5 мг 2 раза в сутки риск ЖКК был сопоставим с таковым у получавших варфарин. Опубликованные недавно результаты наблюдательных исследований не воспроизвели эти находки, что указывает, по-видимому, на незначительный отрицательный эффект НОАК. В общем случае если источник кровотечения выявлен и скорректирован, антикоагулянты могут быть назначены (это относится и к внутричерепному кровоизлиянию).
Колебания МНО также являются фактором риска кровотечений. Терапию варфарином следует сменить на НОАК, если TTR (время пребывания МНО в целевом диапазоне 2,0-3,0) менее 70%. Также следует при необходимости корректировать дозу НОАК, ориентируясь на возраст пациента, почечную функцию и массу тела.
Хронический алкоголизм и запойное пьянство - расстройства, которые должны быть скорректированы у получающих ОАК (риск кровотечения повышен в связи с поражением печени, варикозным расширением вен пищевода, высоким риском травм, плохой приверженностью к лечению).
Частые падения и деменция ассоциированы с плохим прогнозом у пациентов с ФП без очевидных доказательств, что этот прогноз связан с повышением риска кровотечений. Антикоагулянты не следует назначать только пациентам с очень высоким риском падений (например, с эпилепсией и выраженной мультисистемной атрофией, сопровождающейся падениями навзничь), а также некоторым пациентам с тяжелой деменцией, за которыми никто не ухаживает.
Генетические тесты мало влияют на TTR и безопасность терапии варфарином, и не рекомендованы для рутинного использования.
Что касается «терапии моста» на момент проведения инвазивных вмешательств, на настоящий момент считается, что большинство кардиологических процедур (ЧКВ, имплантация ЭКС) могут быть проведены без отмены антикоагулянтов, а если вмешательство связано с высоким риском кровотечений и оральные антикоагулянты все же необходимо отменить, терапию «моста» следует назначать только пациентам с механическими протезами клапанов сердца. Время отмены ОАК должно быть минимальным для профилактики инсульта.
Подходы к лечению пациентов с кровотечениями на фоне пероральных антикоагулянтов
Рисунок 5. Ведение пациентов с острым кровотечением на фоне антикоагулянтной терапии.
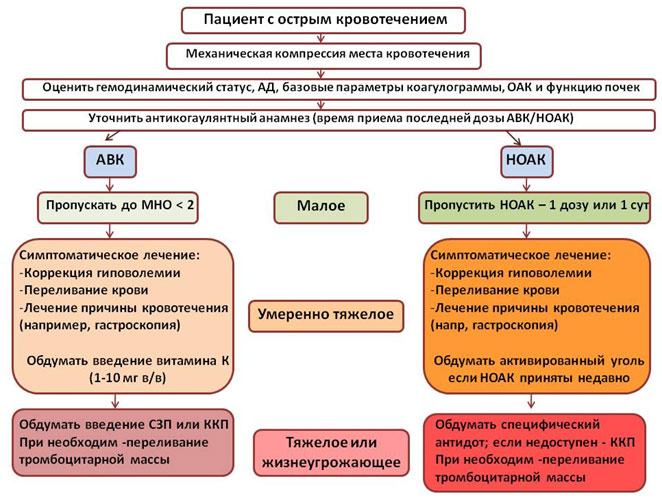
СЗП – свежезамороженная плазма; ККП – концентрат комплекса протромбина.
Стандартные коагуляционные тесты не дают дополнительной информации у пациентов, принимающих НОАК (за исключением АЧТВ у принимающих дабигатран). Специфическими тестами является разбавленное тромбиновое время (HEMOCLOT) для дабигатрана и калиброванное количественное определение анти-Ха активности для ингибиторов Ха фактора. Однако перечисленные тесты зачастую оказываются недоступными для рутинного использования и чаще всего не имеют значения в лечении острого кровотечения.
Если последняя доза НОАК была принята недавно (за 2-4 часа до кровотечения), целесообразным может быть прием активированного угля и/или промывание желудка. Для удаления из кровотока дабигатрана может быть использован диализ.
В настоящее время для клинического использования доступен специфический антидот дабигатрана - препарат идаруцизумаб.
Назначение пероральных антикоагулянтов пациентам, перенесшим кровотечение или характеризующимся высоким риском кровотечения
Хотя антикоагулянты должны быть прерваны на момент активного кровотечения, отменять их после него нужно в достаточно редких ситуациях. Если пациент перенес кровотечение на фоне какого-либо антикоагулянта, следует сменить препарат. Большая часть причин больших кровотечений, таких как неконтролируемая гипертония, язвенная болезнь или внутричерепная микроаневризма, может быть устранена.
Рекомендации по тактике ведения пациентов с кровотечениями на фоне пероральных антикоагулянтов и профилактике геморрагических осложнений:
- Получающим антикоагулянты пациентам следует добиваться контроля артериальной гипертонии с целью снижения риска кровотечений (класс рекомендаций IIA, уровень доказанности В).
- Пациентам старше 75 лет дабигатран следует назначать в сниженной дозе 110 мг 2 раза в день с целью снижения риска кровотечений (IIb B).
- У пациентов с высоким риском желудочно-кишечных кровотечений дабигатрану 150 мг 2 раза в день, ривароксабану 20 мг 1 раз в день и эноксабану 60 мг в день следует предпочесть АВК или другие НОАК (IIA B).
- Соответствующие рекомендации и лечение для предотвращения алкогольных эксцессов следует обеспечить пациентам, которым будут назначены пероральные антикоагулянты (IIa B).
- Перед началом лечения АВК не рекомендуется проводить генетические тесты (III B).
- Повторное назначение антикоагулянтов после эпизода кровотечения возможно у большинства пациентов после оценки ситуации мультидисциплинарной командой, с учетом всех возможностей антикоагулянтного лечения и прочих вмешательств для профилактики инсульта, а также после улучшения коррекции факторов риска кровотечений и инсульта (IIa B).
- В случае острого активного кровотечения рекомендовано прервать лечение пероральными антикоагулянтами до устранения причины кровотечения (I C).
Комбинированная терапия: пероральные антикоагулянты и антиагреганты
Порядка 15% пациентов с ФП когда-либо переносили ИМ; 5-15% пациентам с ФП может потребоваться ЧКВ. Совместное назначение антитромботических препаратов значительно увеличивает риск больших кровотечений. Добавление НОАК к моно – или двойной антитромбоцитарной терапии повышает риск больших кровотечений на 79-134%, соответственно, лишь немного снижая риск ишемических осложнений. Поэтому в общем случае следует стремиться минимизировать время тройной антитромботической терапии насколько это возможно (рисунки 6 и 7). Не следует использовать НОАК в рамках комбинированной терапии в дозах ниже тех, которые доказали свою эффективность в отношении профилактики инсульта. В рамках комбинированной терапии нужно избегать приема празугрела и тикагрелора, отдавая предпочтение клопидогрелу (кроме тех ситуаций, когда препараты необходимо назначить, например, в случае тромбоза стента на фоне приема аспирина и клопидогрела).
Рисунок 6. Антитромботическая терапия после ОКС у пациентов с ФП, которым требуются антикоагулянты.
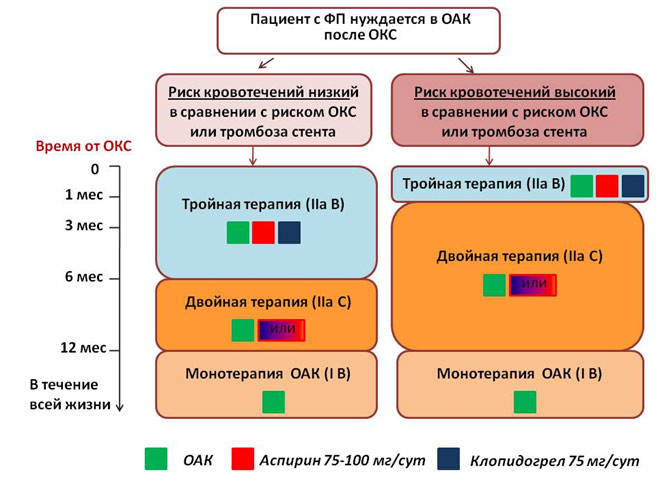
Рисунок 7. Антитромботическая терапия после планового ЧКВ у пациентов с ФП, которым требуются антикоагулянты.
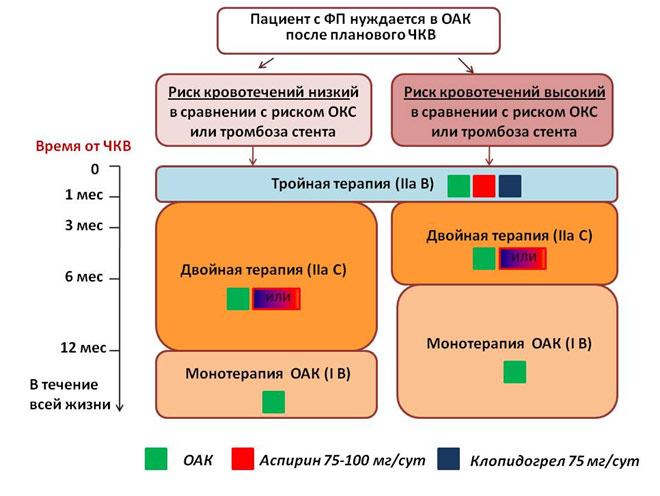
- У отдельных категорий пациентов может быть назначена двойная терапия ОАК + клопидогрел вместо тройной терапии (IIb C).
Антикоагулянты во время и после катетерной аблации по поводу ФП
Аблация может быть выполнена без отмены АВК (МНО 2-3). Накопилось достаточное количество данных из высококвалифицированных центров о безопасном проведении аблации на фоне НОАК. Во время аблации необходимо вводить НФГ с поддержанием активного времени свертывания более 300 сек. После аблации пероральные антикоагулянты должны быть назначены минимум на 8 недель всем пациентам. В дальнейшем антикоагулянтная терапия назначается в зависимости от риска инсульта (поскольку сохраняется риск рецидива ФП, в том числе – бессимптомного).
Антикоагулянтная терапия у беременных
- Беременным пациенткам с ФП и высоким риском инсульта показана антикогулянтная терапия. Для минимизации тератогенного эффекта и риска кровотечений во время родов, в первом триместре беременности и за 2-4 недели до предполагаемого срока родов следует назначать гепарин (в дозе, корректируемой по массе тела пациентки). В остальное время может быть использован как гепарин, так и АВК (I B).
- НОАК не следует назначать беременным и женщинам, планирующим беременность (III).
В третьем триместре требуется более частый контроль коагулограммы, поскольку зачастую беременным на этом сроке требуются бОльшие дозы гепарина или АВК для достижения адекватной антикоагуляции. Если беременные с механическим протезом клапана приняли решение прервать прием варфарина на 6-12 неделях беременности, они в обязательном порядке должны получать НФГ или НМГ с адекватной коррекцией дозы.
Поматериалам:
P Kirchhof, S Benussi, D Kotecha, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. European Heart Journal
doi:10.1093/eurheartj/ehw210
http://eurheartj.oxfordjournals.org/content/early/2016/08/26/eurheartj.ehw210
Материал подготовлен сотрудником лаборатории клинических проблем атеротромбоза отдела ангиологии РКНПК им. А.Л. Мясникова к.м.н. Шахматовой О.О.
